โรคลมชัก การตรวจวินิจฉัยและการให้คำปรึกษาเบื้องต้น





สำหรับอาการชักได้มีการแบ่งแยกชนิดแบบใหม่ในปี 2017 โดย The International League Against Epilepsy (ILAE)4 แบ่งได้เป็น 1. Focal onset (Aware/Impaired awareness) 2. Generalized onset และ 3. Unknow onset (รูปที่ 1)
การวินิจฉัยโรคลมชัก (epilepsy)3 ได้แก่
1. ผู้ป่วยที่มีอาการชักแบบไม่มีสิ่งกระตุ้น (unprovoked seizures) หรือมี reflex seizure มากกว่า 2 ครั้ง โดยเกิดขึ้นห่างกัน มากกว่า 24 ชั่วโมง โดยที่อาการชักเกิดขึ้น นั้นไม่มีปัจจัยกระตุ้นที่ชัดเจน (unprovoked factor)
2. มีอาการชักแบบไม่มีสิ่งกระตุ้น (un-provoked seizure) หรือมี reflex seizure 1 ครั้ง และมีโอกาสชักซ้ำเท่ากับกลุ่มที่มี การชักแบบไม่มีสิ่งกระตุ้นอีกครั้ง (มากกว่า ร้อยละ 60) ในระยะเวลา 10 ปี
3. ได้รับการวินิจฉัยว่าเป็นผู้ป่วยกลุ่ม epilepsy syndrome
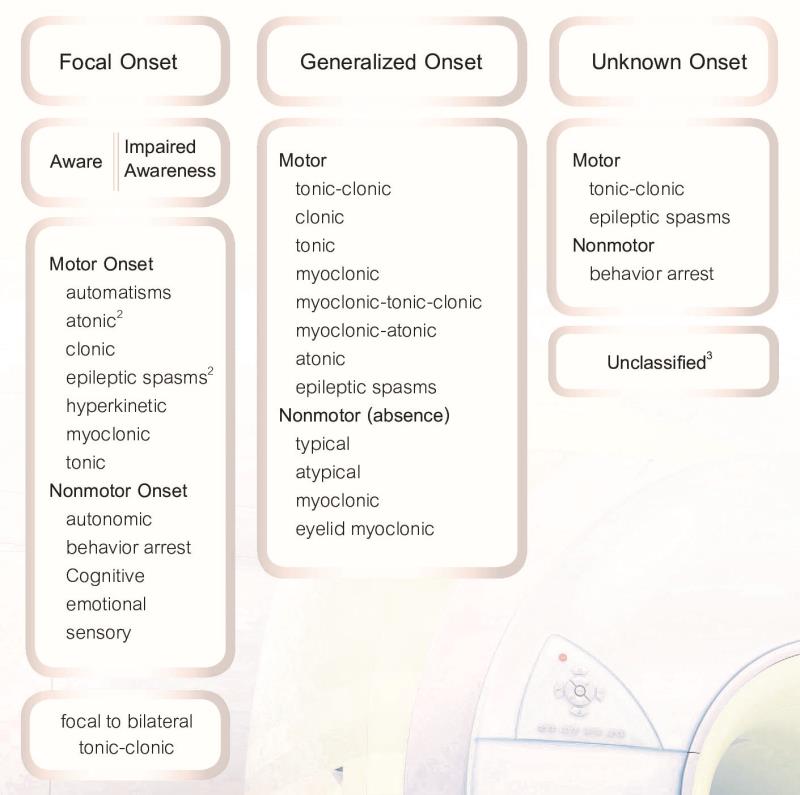
การให้การวินิจฉัยโรคลมชักในปัจจุบันมีลำดับการวินิจฉัย (Levels of diagnosis) คือ ชนิดของอาการชัก (seizure type) ชนิดของ โรคลมชัก: epilepsy type (focal, generalized, combined generalized and focal, unknown) และ epilepsy syndrome ตามลำดับ R11 โดยในแต่ละขั้นตอนเน้นที่การคำนึงถึงสาเหตุ (etiology) เพื่อนำมาซึ่งการรักษาที่ถูกต้อง (รูปที่ 2)
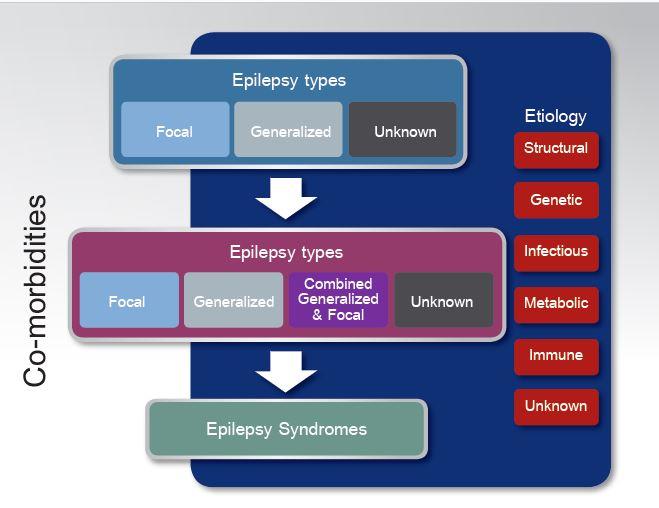
สาเหตุการเกิดโรคลมชัก แบ่งได้เป็น 6 กลุ่ม คือ structural, genetic, infectious, metabolic, immune และ unknown group โดยผู้ป่วยอาจมีสาเหตุเป็นได้มากกว่า 1 กลุ่ม7
ในการตรวจวินิจฉัยโรคลมชักนั้น การ ซักประวัติเป็นสิ่งที่สำคัญที่สุดต้องอาศัยข้อมูลจากตัวผู้ป่วย ญาติ และพยานที่เห็นเหตุการณ์ร่วมด้วย ควรมีรายละเอียดตั้งแต่ก่อนเกิดเหตุ ขณะที่มีอาการ และหลังจากอาการหายดีแล้ว และหากมีการบันทึกภาพเหตุการณ์ด้วยก็จะช่วยได้อย่างมาก เมื่อได้ข้อมูลแล้วนำมาพิจารณาร่วมกับผลตรวจ ทางห้องปฏิบัติการโดยพิจารณาส่งตรวจตามความเหมาะสมแล้วแต่กรณี ประกอบด้วย CBC, blood sugar, serum electrolytes, BUN, creatinine Liver function, calcium, phosphate, magnesium, thyroid function test, anti-HIV และตรวจเพิ่มเติมโดย พิจารณาตามความเหมาะสม เช่น toxicology screening, metabolic screening ในเด็กเล็ก (plasma amino acid, urine organic acid, CSF amino acid), ตรวจหา antibody ใน autoimmune disease เช่น ANA, anti-dsDNA, neuroimmunology เช่น NMDA antibody, AMPA, GABA-b, VGKC, และ mitochondrial disease เช่น MELAS เป็นต้น1
การตรวจทางรังสีวินิจฉัย ได้แก่ การตรวจเอกซเรย์คอมพิวเตอร์สมอง (CT-scan) หรือการตรวจคลื่นแม่เหล็กไฟฟ้าสมอง (MRI) เป็นต้น จุดประสงค์เพื่อค้นหาสาเหตุของ อาการชักหรือโรคลมชัก โดย MRI จะมีความ ไวและความจำเพาะในการตรวจค้น มากกว่า CT-scan โดยเฉพาะรอยโรคที่มีขนาดเล็ก บางชนิด ในบางตำแหน่ง เช่น mesial temporal sclerosis, cortical dysplasia
การตรวจคลื่นไฟฟ้าสมอง หากทำเพียงครั้งเดียวมีโอกาสพบ epileptiform discharges ได้ประมาณร้อยละ 25-56 และมี ความจำเพาะในการวินิจฉัยร้อยละ 78-98 หากตรวจ 3-4 ครั้งจะมีโอกาสพบความผิดปกติเพิ่มขึ้น การตรวจคลื่นไฟฟ้าสมองหลังการชักไม่นาน โดยเฉพาะ 24 ชั่วโมงแรก หลังการชักจะมีโอกาสพบความผิดปกติ ได้มากขึ้น ในคนปกติที่ไม่ได้มีอาการชักหรือเป็นโรคลมชักก็ยังสามารถตรวจพบ epileptiform discharges ได้ โดยในผู้ใหญ่ พบได้ร้อยละ 0.5-1 และในเด็กพบได้มากขึ้นถึงร้อยละ 2-4 และถึงแม้ว่าไม่พบความผิดปกติจากการตรวจคลื่นไฟฟ้าสมอง ก็ไม่สามารถบอกได้ว่าไม่ได้เป็นโรคลมชัก จำเป็นต้องใช้อาการทางคลินิกประกอบด้วยเสมอ1
ข้อบ่งชี้ในการส่งตรวจคลื่นไฟฟ้าสมอง มีดังนี้
1. ในกรณีที่มีอาการที่สงสัยว่าเป็นลมชัก เพื่อยืนยันในการวินิจฉัยโรคลมชัก
2. ในกรณีที่มีการชักครั้งแรกแบบไม่มี ปัจจัยกระตุ้น (first unprovoked seizure) เพื่อประเมินโอกาสการชักซ้ำ
3. เพื่อจำแนกประเภทลมชัก (focal หรือ generalized) และช่วยในการวินิจฉัย epilepsy syndrome
4. เพื่อหาตำแหน่งจุดกำเนิดอาการชักสำหรับการรักษาด้วยการผ่าตัด (pre-surgical evaluation)
การรักษาผู้ป่วยโรคลมชักมีเป้าหมายเพื่อควบคุมการชักให้ดีที่สุด โดยไม่ให้เกิดอาการไม่พึงประสงค์จากการใช้ยา เพื่อลดความพิการ การเสียชีวิต และลดผลกระทบทางด้านสังคม ซึ่งท้ายที่สุดจะทำให้ผู้ป่วยมีคุณภาพชีวิตที่ดี การรักษาประกอบด้วยการปรับเปลี่ยนพฤติกรรม การรับประทานยากันชัก การรับประทานอาหารแบบคีโตน การฝังเครื่องกระตุ้นเส้นประสาทเวกัส (Vegus nerve stimulation, VNS) และการผ่าตัด
จากการศึกษา เมื่อใช้ยากันชัก 1 ชนิดจะ สามารถคุมอาการชักได้ประมาณร้อยละ 70 ที่เหลือหากเพิ่มยาเป็น 2 หรือ 3 ชนิด จะสามารถคุมอาการชักได้เพิ่มอีกประมาณครึ่งหนึ่ง ดังนั้นจะเหลือผู้ป่วยอีกประมาณ ร้อยละ15 ที่ยังไม่สามารถคุมอาการชักได้ และพบว่าร้อยละ 50-60 ของผู้ป่วยที่เหลือ จะยังตอบสนองกับยากันชักกลุ่มใหม่หากยัง ไม่สามารถคุมอาการชักได้ แม้จะได้รับยา กันชักอย่างสม่ำเสมอ ถูกต้อง และปรับเปลี่ยน พฤติกรรมและแก้ปัจจัยกระตุ้นต่าง ๆ แล้ว กลุ่มนี้จะเรียกว่าผู้ป่วยที่ดื้อต่อการรักษาด้วย ยากันชัก (medical refractory epilepsy) ซึ่งมีข้อบ่งชี้การรักษาด้วยการผ่าตัดรักษา โรคลมชัก และไม่สามารถผ่าตัดได้ หรือการผ่าตัดแล้วไม่ได้ผลอาจพิจารณาการฝังเครื่องกระตุ้นเส้นประสาทเวกัส จากการศึกษาพบว่า สามารถลดอัตราการเกิดอาการชักเกินครึ่งหนึ่ง ได้ร้อยละ 36.8 ในปีแรก และร้อยละ 42.7 ในปีที่ 38 ดังนั้น จึงเป็นอีกทางเลือกหนึ่งให้กับผู้ป่วย นอกจากนี้ในผู้ป่วยเด็กและวัยรุ่นที่ดื้อต่อการรักษาด้วยยากันชัก อาจพิจารณาใช้ ketogenic diet ร่วมด้วยได้6
วิธีการเลือกใช้ยาจะเลือกใช้ตามความ รู้เชิงประจักษ์5 (ตารางที่1) โดยต้องคำนึงถึงผลข้างเคียงของยาและการเกิดอันตรกิริยาระหว่างยา (drug interaction) เสมอ
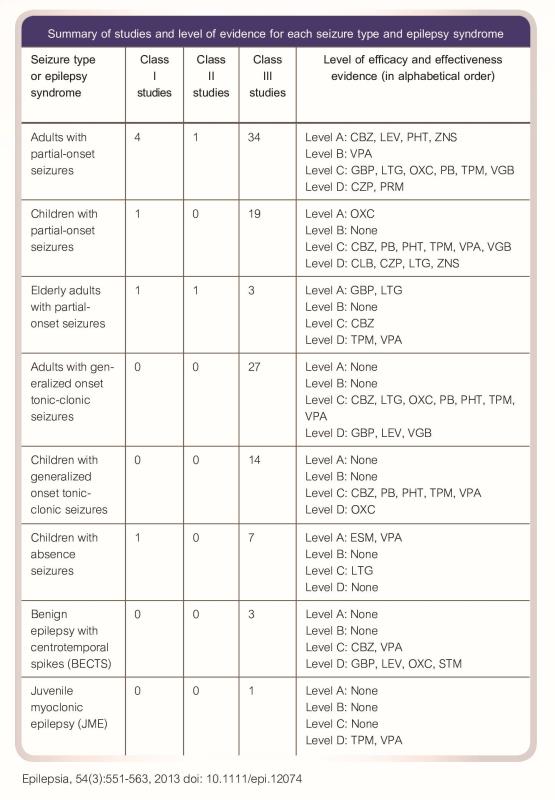
ตารางที่ 1 สรุปการแสดงการเลือกใช้ยากันชักตามความรู้เชิงประจักษ์5
การให้คำปรึกษาเมื่อมีอาการชัก หรือสงสัยว่ามีอาการชัก1,2
1. ให้ความรู้เกี่ยวกับโรคและสาเหตุและ แนวทางการรักษา ยากันชักที่ใช้ อาการแพ้ยา ผลข้างเคียงของยาที่อาจจะเกิดขึ้น และปฏิกิริยาระหว่างยากันชักกับยาอื่น ๆ ที่ผู้ป่วยใช้อยู่
2. แนะนำการดูแลเบื้องต้นเมื่อมีอาการชักเกิดขึ้น อันตรายที่อาจเกิดขึ้นเมื่อมีอาการชัก เช่น การบาดเจ็บจากการล้มกระแทก หรือ การสำลักน้ำหรืออาหารขณะชักให้กับผู้ป่วย ครอบครัว และคนใกล้ชิด
3. แนะนำอาการที่ต้องมาพบแพทย์ เช่น อาการแพ้ยา ผลข้างเคียงที่รุนแรงจากยา อาการชักที่เปลี่ยนรูปแบบ และอาการชักที่ยาวนาน
4. แนะนำให้หลีกเลี่ยงปัจจัยที่อาจกระตุ้นให้ เกิดอาการชักได้ เช่น การอดนอน การดื่ม เครื่องดื่มแอลกอฮอล์ และการรับประทาน ยากันชักไม่สม่ำเสมอ
5. แนะนำให้ติดตามอาการอย่างต่อเนื่อง เพื่อลดอัตราการเสียชีวิตแบบเฉียบพลันไม่ทราบสาเหตุ (SUDEP)
6. แนะนำให้หลีกเลี่ยงกิจกรรมและอาชีพที่มีความเสี่ยงต่อการเกิดอันตรายรุนแรงทั้งกับตนเองและผู้อื่นหากมีอาการชัก เกิดขึ้น ได้แก่ การขับขี่รถยนต์ หรือ รถจักรยานยนต์ ปีนหรือทำงานในที่สูง เกี่ยวข้องกับเครื่องจักรกล เปลวไฟ หรือ ของร้อน ทำงานใกล้แหล่งน้ำ บ่อน้ำ เป็นต้น
7. แนะนำให้มีการประเมินภาวะที่อาจพบร่วมกับโรคลมชักได้บ่อย เช่น ภาวะซึมเศร้า โรคไมเกรน โรคหลอดเลือดสมอง ปัญหา พัฒนาการ และพฤติกรรมในเด็ก
8. คำแนะนำการปฏิบัติตัวในชีวิตประจำวัน
· การอาบน้ำ หลีกเลี่ยงการอาบน้ำในอ่าง อาบน้ำ สระน้ำหรือลำคลอง
· การเตรียมอาหาร หลีกเลี่ยงการเตรียมอาหารหน้าเตาแก๊สหรือเตาถ่านที่มีความร้อนสูง ตลอดจนใกล้น้ำมันทอดที่ร้อน
· การเดินทาง ควรเดินทางโดยการเดิน หรือใช้รถสาธารณะ งดขับรถจนกว่าจะสามารถควบคุมอาการชักได้ และแพทย์อนุญาต
9. คำแนะนำในการขับรถในการขับรถ อาการชักขณะขับรถ อาจทำให้เกิดอันตรายสูงต่อชีวิตทั้งของ ตนเองและผู้อื่นโดย
· ผู้ที่ขับขี่รถส่วนบุคคล ที่มีอาการชัก แบบไม่รู้สติ หรือสูญเสียการควบคุมการ เคลื่อนไหวของร่างกาย ต้องหยุดขับรถ ทันที และจะสามารถกลับมาขับรถได้ อีกครั้ง เมื่อสามารถควบคุมอาการชักได้ มากกว่า 1 ปี
· ผู้ที่ขับรถสาธารณะ ที่มีอาการชักแบบ ไม่รู้สติ หรือสูญเสียการควบคุมการ เคลื่อนไหวของร่างกาย ต้องหยุดขับรถทันที และจะสามารถกลับมาขับรถได้อีกครั้ง เมื่อสามารถควบคุมอาการชักได้มากกว่า 10 ปี
10. การออกกำลังกายในผู้ป่วยโรคลมชัก ผู้ป่วยที่สามารถควบคุมอาการชักได้อย่างน้อย 1 ปี สามารถเล่นกีฬาได้ แต่ควร หลีกเลี่ยงกีฬาที่มีความเสี่ยงสูง ควรมีอุปกรณ์ป้องกันและมีผู้ดูแลโดยแบ่งความเสี่ยงของชนิดกีฬาดังในตารางที่ 2

หลักการปฐมพยาบาลเบื้องต้นเมื่อพบผู้มีอาการชัก
· ให้ตั้งสติ ไม่ตื่นตระหนก
· ดูบริเวณรอบๆ อย่าให้มีสิ่งที่จะเป็นอันตราย ป้องกันการบาดเจ็บพยายามให้อยู่ในบริเวณที่โล่ง หากทำได้
· หากมีการชักและมีการดิ้นหรือกระตุก ไม่จำเป็นต้องกอดรัดผู้ป่วย
· ห้ามนำสิ่งใด ๆ ใส่ในปากผู้ป่วย เนื่องจากผู้ป่วยอาจกัดสิ่งเหล่านั้นจนขาดและตกไปอุดหลอดลม และเป็นอันตรายได้
· อย่าให้น้ำ ยา หรืออาหารแก่ผู้ป่วยจนกว่าผู้ป่วยจะรู้สึกตัวดี
· ทำการบันทึกภาพหากมีเวลาพอ และจับเวลาว่าผู้ป่วยมีอาการชักนานเท่าไร ถ้าอาการชักนานกว่า 5 นาที หรือมีอาการชักเกิดขึ้นซ้ำ ๆ กันหลายครั้ง ให้พาไปโรงพยาบาลทันที
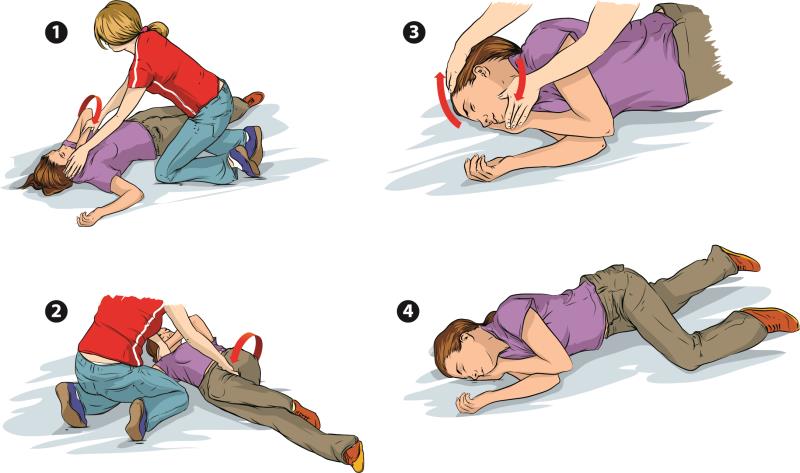
· เมื่อผู้ป่วยหยุดชัก ควรจัดท่าผู้ป่วยนอนตะแคง เพื่อลดอาการสำลักเข้าหลอดลม อยู่ในท่า recovery position (รูปที่3)
โรคลมชักมีผลต่อคุณภาพชีวิตของผู้ป่วยและครอบครัวเป็นอย่างมาก หากได้รับการตรวจรักษาที่ดี และคำแนะนำที่ถูกต้อง ก็จะช่วยให้สามารถดูแลตัวเองได้ดี สามารถใช้ชีวิตในสังคมได้อย่างปกติ รู้สึกมีคุณค่าและทำประโยชน์ต่อไปได้อย่างดี